Una dintre cele mai frecvente infecții este papilomavirusul uman. Să luăm în considerare principalele sale tipuri, riscul de oncogenitate, simptome, metode de diagnostic și tratament.
HPV este o infecție foarte specifică pentru corpul uman din familia Papovaviridea, adică papovirusuri din subgrupa A. Fiecare a șasea persoană de pe planetă este purtătoarea sa. Micul agent patogen termostabil supraviețuiește bine în mediul extern și este rezistent la tratamente termice. Are o capacitate mare de a infecta epiteliul multistrat: piele, mucoase, epiteliu columnar al plămânilor, prostată și canal cervical.
Astăzi, medicina cunoaște mai mult de 120 de serotipuri ale virusului, dintre care 35 afectează pielea și membranele mucoase. Unele serotipuri au oncogenitate, adică capacitatea de a provoca degenerarea canceroasă a țesuturilor afectate.
- Oncogenitate scăzută – 6, 11, 42, 43, 44, 73.
- Oncogenitate ridicată – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68.
Odată ajuns în corpul uman, virusul se răspândește prin fluxul sanguin, pătrunde în ADN-ul celulelor și perturbă funcționarea normală a acestora. Celula infectată începe să se dividă și să crească activ, motiv pentru care pe zona afectată apar creșteri caracteristice.
Conform statisticilor medicale, infecția cu HPV este cel mai frecventă atunci când se transmite în timpul actului sexual. Numai în ultimii 7-10 ani, numărul persoanelor infectate a crescut de peste 10 ori. Boala necesită diagnostic și tratament complex.
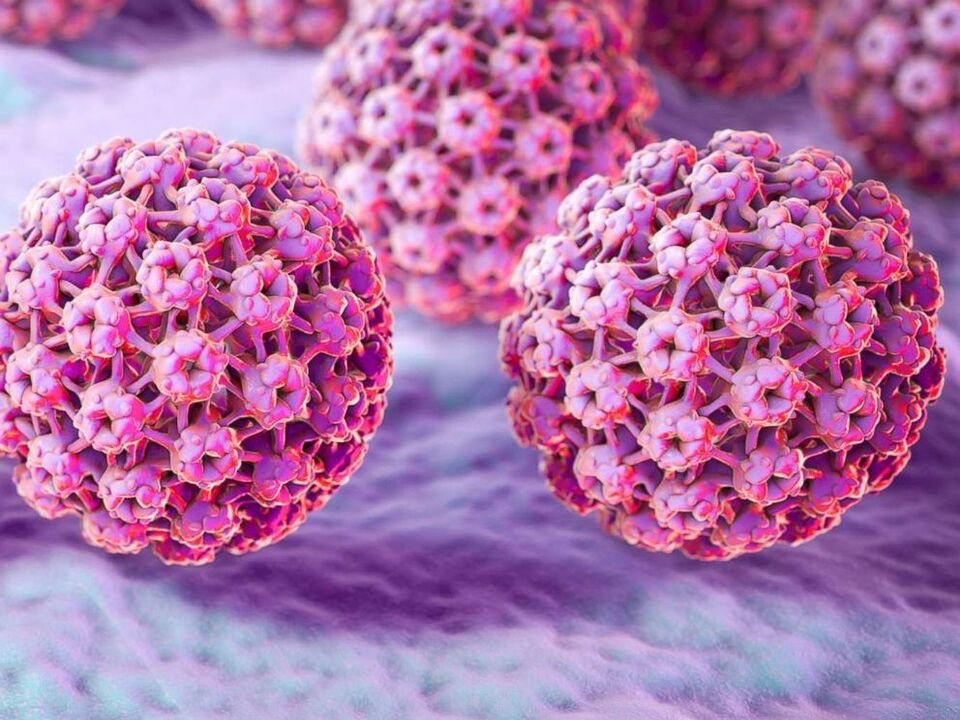
Structura papilomavirusului uman
HPV are virioni mici fără înveliș membranar, cu un diametru de cel mult 30 nm. Adică, dimensiunea sa este de 5 ori mai mică decât virusul gripal și HIV, care au o înveliș membranară. Materialul genetic al papilomavirusului este ADN, care conține aproximativ 8000 de perechi de baze și mulți compuși proteici. Genomul este o moleculă dublu catenară plină de histomi, adică proteine celulare care participă la compactarea ADN-ului în nucleu.
Genele virusului codifică mai multe tipuri de proteine, fiecare dintre ele îndeplinește funcții specifice în ciclul său de viață. Există proteine timpurii (E), care sunt responsabile de funcțiile de reglare și reproducerea celulelor infectate, și proteinele tardive (L), care îndeplinesc funcții structurale.
Următoarele tipuri de proteine sunt responsabile de structura virusului:
- E1-E8 – participă la replicarea ADN-ului, sintetizat imediat după infectare. Se manifestă prin granularea pielii în care se acumulează.
- L1-L2 – formează structura virusului. Ele sunt responsabile pentru formarea învelișului exterior (capside), care pătrunde în stratul cornos al epidermei.
Deosebit de periculoase sunt structurile proteice implicate în oncogeneză:
- E6 - dezactivează supresorul tumoral p53 al celulelor sănătoase, provocând proliferarea excesivă a structurilor celulare. E6 duce la o scădere bruscă a p53 și la procese degenerative.
- E7 – leagă Rb, adică un supresor tumoral responsabil de încetinirea reacțiilor enzimatice de diviziune celulară necontrolată.
E6 și E7 duc la creșterea necontrolată a celulelor, provocând formarea tumorii. În acest caz, proteina E2 oprește acest proces patologic, dar această capacitate se pierde imediat după ce genomul infectează o celulă umană.
Datorită structurii sale complexe, HPV nu este ușor de cultivat în laborator. Acest lucru se datorează faptului că particulele de virus se formează numai în organismele vii sau în culturi organotipice complexe care sunt similare cu celulele umane.
Ciclul de viață al papilomavirusului uman
Procesul infecțios și ciclul de viață al papilomavirusului uman se bazează pe auto-replicarea virionilor infecțioși. În cursul normal al procesului patologic, există o relație strânsă între ciclul de replicare a ADN-ului viral și ciclul de viață al unei celule infectate din corpul uman. Papilomavirusul perturbă replicarea ADN-ului celular, stabilind un program de reproducere a propriilor celule infectate cu activitate infecțioasă crescută.
În procesul de inhibare a replicării, există o mare probabilitate de schimbare a ciclului de infecție și transformarea acestuia într-o tumoare malignă. Dacă ciclul de viață este întrerupt sau întrerupt, producerea de virioni infecțioși devine imposibilă.
Într-o celulă infectată, HPV există sub două forme:
- Episomal - situat în afara cromozomilor celulei infectate, are un risc scăzut de oncogenitate.
- Integrat – ADN-ul viral este integrat în cromozomul celular. Această formă este malignă.
În funcție de forma intracelulară a infecției, sunt posibile următoarele opțiuni pentru cursul procesului infecțios:
- Curs ascuns (latent) - HPV sub formă epizomală, dar nu provoacă modificări patologice și nu are manifestări clinice.
- Papiloamele sunt o infecție sub formă epizomală. Numărul de celule din stratul bazal crește, ceea ce duce la apariția unor creșteri cutanate de localizare diferită.
- Displazie - virionii sunt în formă epizomală și integrată.
- Carcinom – virusul este într-o formă integrată. Apar celule atipice, indicând dezvoltarea proceselor maligne în organism.
Perioada de incubație de la infecție până la apariția primelor simptome poate varia de la ½ lună la câțiva ani. În acest caz, este posibil ca mai multe genotipuri să se dezvolte în organism simultan. În unele cazuri, autovindecarea are loc în decurs de 6-12 luni de la infecție, adică replicarea ADN-ului viral este întreruptă.
Cum se transmite papilomavirusul uman?
HPV se transmite de la o persoană bolnavă la o persoană sănătoasă. Infecția apare prin contactul apropiat în gospodărie, în timpul actului sexual sau în timpul procesului de naștere de la mamă la copil.
Există următoarele moduri de intrare a infecției în organism:
- Contact cu pielea sau mucoasele infectate.
- Utilizarea obiectelor personale ale unei persoane infectate.
- Purtarea pantofilor sau îmbrăcămintei pacientului.
- Vizitarea saunelor, piscinelor și a altor zone comune cu umiditate ridicată.
Conform statisticilor medicale, cea mai frecventă cale de transmitere a HPV este actul sexual neprotejat. În acest caz, infecția apare indiferent de tipul de contact (vaginal, oral, anal). Virusul intră în organism prin microleziune a membranelor mucoase și a epidermei. Dacă apar creșteri în gură, acest lucru poate indica o infecție în timpul săruturilor sau sexului oral. Bărbații infectează mai des femeile. În acest caz, infecția este posibilă numai dacă există papiloame și veruci pe organele genitale.
Când este infectată de la mamă la copil, papilomatoza se transmite intranatal sau când copilul trece prin canalul de naștere. Un copil poate dezvolta excrescențe anogenitale și condiloame pe suprafața interioară a laringelui și faringelui, complicând procesul de respirație. Infecția poate apărea și în timpul alăptării. Transmiterea virusului în familie este extrem de rară. Acest lucru se datorează faptului că infecția există în mediu pentru o perioadă scurtă de timp.
Deoarece papilomavirusul uman nu este foarte contagios, infecția are loc sub influența anumitor factori:
- Scăderea apărării sistemului imunitar.
- Încălcarea funcțiilor de barieră ale epidermei sau mucoaselor.
- Încălcarea microflorei intestinale sau vaginale.
- STD (papilomatoza este o infecție secundară).
- Exacerbarea bolilor cronice.
- Stres frecvent sau condiții de muncă dăunătoare.
- Nerespectarea regulilor de igienă personală.
- Utilizarea medicamentelor care suprimă sistemul imunitar.
De-a lungul vieții, o persoană se poate infecta cu mai multe genotipuri de infecție în același timp. Acțiunea factorilor de mai sus duce la activarea infecției. Celulele infectate încep să se înmulțească activ, provocând creșteri ale pielii de diferite forme și locații.
Imunitate
Astăzi, papilomatoza este una dintre cele mai frecvente boli. Persoanele cu un sistem imunitar puternic pot purta virusul pentru o perioadă lungă de timp fără să știe.
Imunitatea este cea care acționează ca un factor de protecție a organismului împotriva agenților patogeni. O reacție imună în timp util duce la distrugerea agentului patogen, care nu are timp să infecteze celulele bazale ale epiteliului.
Există o serie de factori care subminează sistemul imunitar și contribuie la infectarea și activarea virusului:
- Infecții virale respiratorii frecvente și leziuni infecțioase și inflamatorii ale corpului.
- Activitate fizică intensă.
- Stresul și stresul psiho-emoțional.
- Hipotermia organismului.
- Abuzul de alcool, fumatul și alte obiceiuri proaste.
Scăderea imunității asigură creșterea activă a neoplasmelor papilomatoase. Pentru a preveni acest lucru, se recomandă administrarea de imunomodulatori și vitamine, care favorizează o recuperare rapidă și eliminarea virusului din organism.
Prevenirea papilomavirusului uman
Este mult mai ușor și mai important să previi orice boală decât să o tratezi. Prevenirea papilomavirusului uman se bazează pe un stil de viață sănătos și pe întărirea sistemului imunitar. Sistemul imunitar este cel care joacă un rol decisiv în apariția infecției cu HPV. Când apărările sunt slăbite, organismul slăbește, creând un fundal favorabil pentru leziunile infecțioase.
Prevenirea papilomatozei și a altor boli se reduce la aceste reguli simple:
- Stil de viata sanatos.
- Fără obiceiuri proaste.
- Alimentație echilibrată adecvată.
- Sex protejat și partener permanent.
- Lipsa de stres și alte tulburări emoționale.
- Tratamentul în timp util al oricăror boli.
- Vaccinare.
- Examinări preventive regulate cu un medic.
Recomandările de mai sus se referă la prevenirea de prim nivel. Pentru a preveni infectarea cu HPV cu risc carcinogen ridicat, există vaccinuri speciale. Acestea conțin proteine antigene virale, sub influența cărora organismul produce anticorpi specifici care ajută la distrugerea infecției atunci când apare.
Există și măsuri preventive secundare, care includ: screening-ul vizual și citologic pentru detectarea virusului și monitorizarea dinamicii dezvoltării acestuia. Dacă rezultatele acestor teste sunt pozitive, pacientului i se prescrie un set cuprinzător de teste de diagnostic. De regulă, aceasta este PCR, biopsie, colposcopie și o serie de alte metode.
Prevenția terțiară se realizează atunci când este infectat cu HPV cu risc oncogen ridicat. Pacientul trebuie să fie supus unui frotiu citologic la fiecare șase luni timp de trei ani după infecție. Dacă rezultatele sunt negative, testul se face o dată pe an pentru tot restul vieții.
Vaccinarea împotriva papilomavirusului uman
Una dintre metodele de prevenire a papilomatozei este vaccinarea. Vaccinarea împotriva papilomavirusului este utilizată pentru a preveni infecția cu HPV cu risc carcinogen ridicat - acestea sunt tipurile 16 și 18. Este indicat să vă vaccinați înainte de primul contact sexual, adică în adolescență de la 16 la 23 de ani.
Trebuie avut în vedere faptul că, dacă virusul este deja prezent în organism, atunci efectul injecției este zero. Însă mulți oameni de știință cred că administrarea vaccinului la pacienții deja infectați face virusul mai ușor și accelerează procesul de recuperare.
Atunci când este supus unei vaccinări complete conform unui program special, medicamentul promovează formarea de anticorpi specifici împotriva virusului în organism. Imunoglobulinele sunt detectate la 100% dintre pacienții care au fost vaccinați.
Utilizarea prezervativului pentru a preveni HPV
Principala cale de transmitere a HPV este sexul neprotejat cu o persoană infectată. Studiile clinice au stabilit că utilizarea prezervativului pentru prevenirea papilomavirusului este foarte eficientă. Cu această metodă de contracepție, infecția apare în aproximativ 30% din cazuri. Riscul de infecție în timpul actului sexual fără a folosi prezervativ este de 90%. Transmiterea HPV prin prezervativ are loc mai des după sexul anal decât sexul vaginal.
De asemenea, trebuie luat în considerare faptul că microorganismele patogene sunt prezente în toate fluidele biologice ale corpului uman: saliva, mucus etc. Prin urmare, dacă unul dintre parteneri are excrescențe caracteristice bolii pe mucoasa bucală, atunci infecția nu este posibilă. numai în timpul sexului oral, dar și în timpul sărutului.














